Resumos
OBJETIVO: Traçar o perfil clínico e demográfico de uma amostra de médicos em tratamento por dependência química, avaliar comorbidades psiquiátricas e conseqüências associadas ao consumo. MÉTODOS: Foram coletados dados de 198 médicos em tratamento ambulatorial por uso nocivo e dependência química, através de questionário elaborado pelos autores. RESULTADOS: A maioria de indivíduos foi do sexo masculino (87,8%), casados (60,1%), com idade média de 39,4 anos (desvio padrão=10,7 anos). Sessenta e seis por cento já tinham sido internados por causa do uso de álcool e/ou drogas. Setenta e nove por cento possuía residência médica e as especialidades mais envolvidas foram: clínica médica, anestesiologia e cirurgia. Comorbidade psiquiátrica foi diagnosticada em 27,7% (Eixo I do DSM-IV)¹ e em 6% (Eixo II do DSM-IV)¹. Quanto às substâncias consumidas, o mais freqüente foi uso associado de álcool e drogas (36,8%), seguido por uso isolado de álcool (34,3%) e uso isolado de drogas (28,3%). Observou-se o intervalo de 3,7 anos em média entre a identificação do uso problemático de substâncias e a procura de tratamento. Quanto à busca por tratamento, 30,3% o fizeram voluntariamente. Quanto aos problemas sociais e legais observou-se: desemprego no ano anterior em quase 1/3 da amostra; problemas no casamento ou separação (52%), envolvimento em acidentes automobilísticos (42%), problemas jurídicos (19%), problemas profissionais (84,8%) e 8,5% tiveram problemas junto aos Conselhos Regionais de Medicina. CONCLUSÃO: Os autores recomendam medidas assistenciais e preventivas para o problema.
Médicos; Saúde Mental; Dependência de álcool; Dependência de drogas
The misuse of alcohol and drugs among physicians is a common cause of malpractice, absenteeism and complaints to the Medical Councils. This problem demands more attention, because it entails risks to the population and to the physicians themselves. AIMS: To describe the clinical and demographic profile of a sample of physicians in treatment for alcohol and drug dependence also to evaluate psychiatric comorbidity and consumption-related consequences. METHODS: Data was collected from a sample of 198 physicians attending outpatient treatment by a questionnaire specifically designed for this study. RESULTS: Most of the subjects were men (87.8%), married (60.1%), with a mean age of 39.4 years (S.D. =10.7). Sixty-six per cent had already been in inpatient treatment for alcohol and drug misuse. Sixty-nine per cent were specialists practicing mainly: internal medicine, anaesthesiology and surgery. Psychiatric comorbidity was diagnosed in 27.7% for DSM-IV Axis I and in 6% for DSM-V Axis II. With regard to drugs the most frequent pattern was use of alcohol and drugs (36.8%), followed by exclusive use of alcohol (34.3%) and exclusive use of drugs (28.3%). It was observed that the mean interval between the identification of misuse of substances and the seeking of treatment was of 3.7 years. Thirty per cent tried to achieve treatment by themselves. The social and legal problems observed were: unemployment in the previous year (1/3 of the sample), marital problems and divorce (52%), car accidents (42%), legal problems (19%). 84.8% presented professional problems and 8.5% had problems within the Medical Councils. CONCLUSION: The researchers suggest supportive and preventive attitudes for this matter.
Physician; Mental Health; Alcohol abuse; Drug dependence
ARTIGO ORIGINAL
Perfil clínico e demográfico de médicos com dependência química
Clinical and demographical aspects of alcohol and drug dependent physicians
Hamer Nastasy P. Alves* * Correspondência: Rua Botucatu, 390, São Paulo, SP, Cep: 04023-061 - namerpalhares@yahoo.com.br ; Juliana Canada Surjan; Luiz Antonio Nogueira-Martins; Ana Cecília P.R. Marques; Sérgio de Paula Ramos; Ronaldo Ramos Laranjeira
RESUMO
OBJETIVO: Traçar o perfil clínico e demográfico de uma amostra de médicos em tratamento por dependência química, avaliar comorbidades psiquiátricas e conseqüências associadas ao consumo.
MÉTODOS: Foram coletados dados de 198 médicos em tratamento ambulatorial por uso nocivo e dependência química, através de questionário elaborado pelos autores.
RESULTADOS: A maioria de indivíduos foi do sexo masculino (87,8%), casados (60,1%), com idade média de 39,4 anos (desvio padrão=10,7 anos). Sessenta e seis por cento já tinham sido internados por causa do uso de álcool e/ou drogas. Setenta e nove por cento possuía residência médica e as especialidades mais envolvidas foram: clínica médica, anestesiologia e cirurgia. Comorbidade psiquiátrica foi diagnosticada em 27,7% (Eixo I do DSM-IV)1 e em 6% (Eixo II do DSM-IV)1. Quanto às substâncias consumidas, o mais freqüente foi uso associado de álcool e drogas (36,8%), seguido por uso isolado de álcool (34,3%) e uso isolado de drogas (28,3%). Observou-se o intervalo de 3,7 anos em média entre a identificação do uso problemático de substâncias e a procura de tratamento. Quanto à busca por tratamento, 30,3% o fizeram voluntariamente. Quanto aos problemas sociais e legais observou-se: desemprego no ano anterior em quase 1/3 da amostra; problemas no casamento ou separação (52%), envolvimento em acidentes automobilísticos (42%), problemas jurídicos (19%), problemas profissionais (84,8%) e 8,5% tiveram problemas junto aos Conselhos Regionais de Medicina.
CONCLUSÃO: Os autores recomendam medidas assistenciais e preventivas para o problema.
Unitermos: Médicos. Saúde Mental. Dependência de álcool. Dependência de drogas.
SUMMARY
The misuse of alcohol and drugs among physicians is a common cause of malpractice, absenteeism and complaints to the Medical Councils. This problem demands more attention, because it entails risks to the population and to the physicians themselves.
AIMS: To describe the clinical and demographic profile of a sample of physicians in treatment for alcohol and drug dependence also to evaluate psychiatric comorbidity and consumption-related consequences.
METHODS: Data was collected from a sample of 198 physicians attending outpatient treatment by a questionnaire specifically designed for this study.
RESULTS: Most of the subjects were men (87.8%), married (60.1%), with a mean age of 39.4 years (S.D. =10.7). Sixty-six per cent had already been in inpatient treatment for alcohol and drug misuse. Sixty-nine per cent were specialists practicing mainly: internal medicine, anaesthesiology and surgery. Psychiatric comorbidity was diagnosed in 27.7% for DSM-IV Axis I and in 6% for DSM-V Axis II. With regard to drugs the most frequent pattern was use of alcohol and drugs (36.8%), followed by exclusive use of alcohol (34.3%) and exclusive use of drugs (28.3%). It was observed that the mean interval between the identification of misuse of substances and the seeking of treatment was of 3.7 years. Thirty per cent tried to achieve treatment by themselves. The social and legal problems observed were: unemployment in the previous year (1/3 of the sample), marital problems and divorce (52%), car accidents (42%), legal problems (19%). 84.8% presented professional problems and 8.5% had problems within the Medical Councils.
CONCLUSION: The researchers suggest supportive and preventive attitudes for this matter.
Key words: Physician. Mental Health. Alcohol abuse. Drug dependence.
INTRODUÇÃO
Médicos apresentam taxas similares de uso nocivo e dependência de substâncias em relação à população geral, variando entre 8% e 14%2,3. Em relação ao álcool, alguns estudos relataram taxas até mesmo superiores4,5,6. Esta prevalência é um pouco menor comparada com outras profissões7,8. A freqüência de uso nocivo e dependência de opióides e benzodiazepínicos é aproximadamente cinco vezes maior que na população geral9,10.
Há dados sugestivos de que o problema é subestimado11, e de que o número de médicos em tratamento tende a aumentar se a notificação dos casos for compulsória e se houver flexibilidade entre as medidas terapêuticas e administrativas11.
Os médicos passam por situações facilitadoras para dependência de drogas12,13,14. Alguns fatores de risco para uso de substâncias psicotrópicas entre médicos são freqüentemente citados na literatura: 1) acesso fácil aos medicamentos15,16; 2) perda do tabu em relação a injeções15; 3)história familiar de dependência16,17; 4) problemas emocionais16,17; 5) estresse no trabalho e em casa16; 6) busca de emoções fortes16; 7) auto-administração no tratamento para dor e para o humor16; 8) fadiga crônica16,18; 9) onipotência e padrão de prescrição exagerada18; e 10) os de especialidade de alto risco (Anestesiologia, Emergência e Psiquiatria)18.
Os médicos trabalham de forma independente, com postura geralmente controladora, falsa sensação de que "podem cuidar de si mesmos, que sabem o que estão fazendo". A negação retarda a busca de ajuda e tratamento19. Em paralelo, a cultura médica enaltece qualidades como independência, auto-eficácia e competitividade20.
Providenciar tratamento para os médicos também não é tarefa fácil, dada a dificuldade em aceitar o papel de paciente12,14,17. Quando em tratamento, no entanto, o prognóstico é melhor que o da população geral21,22.
Um estudo mostrou que 96% dos médicos tiveram sucesso quando monitorados com exames de urina para detecção de substância, comparados com 64% daqueles que não foram submetidos aos exames22. A maioria dos médicos recupera-se e retorna ao trabalho sob supervisão17,21,22.
Segundo o Conselho Médico Britânico, dois terços dos processos relativos à má prática e erro médico relacionam-se ao uso nocivo e dependência de substâncias psicoativas23. McGovern24 observou 70,4% de prevalência de uso de substâncias entre médicos autuados por má prática médica.
No Brasil, existem alguns trabalhos analisando o uso de álcool e drogas entre estudantes de medicina25,26,27, mas não há trabalhos realizados na população de médicos.
OBJETIVOS
Os objetivos do estudo são: 1) Conhecer características demográficas e de busca de ajuda de médicos em tratamento por dependência química; 2) Relacionar as drogas mais freqüentemente consumidas, as especialidades mais envolvidas e as conseqüências relacionadas ao uso das substâncias; 3) Descrever as comorbidades psiquiátricas mais encontradas.
MÉTODOS
O estudo foi conduzido pela UNIAD (Unidade de Pesquisa em Álcool e Drogas) do Departamento de Psiquiatria da Escola Paulista de Medicina - Universidade Federal de São Paulo (EPM/UNIFESP).
Foi realizada revisão de prontuário para preenchimento de questionário elaborado pelos autores (disponível por e-mail ao primeiro autor).
Sujeitos da amostra: Foram incluídos todos os médicos com diagnóstico de uso nocivo ou dependência de substâncias que estiveram em tratamento ambulatorial nos últimos cinco anos. O uso nocivo é definido como um padrão de uso de substância que causa danos à saúde, que pode ser físico ou mental, geralmente criticado por pessoas com quem o indivíduo convive e associado a conseqüências sociais de diversos tipos, mas não satisfaz os critérios diagnósticos para dependência. A dependência, por sua vez, deve ser diagnosticada quando três ou mais dos seguintes sintomas estão presentes em algum momento durante o ano anterior: 1) compulsão para o consumo da substância, 2) dificuldades em controlar o consumo, 3) síndrome de abstinência característica da substância, 4) evidência de tolerância, 5) abandono progressivo de prazeres ou interesses em favor do uso da substância, aumento do tempo necessário para obter ou consumir a substância, 6) persistência do consumo, a despeito das conseqüências nocivas associadas28.
Não foram incluídos pacientes dependentes de nicotina.
Procedimentos: Inicialmente foi feito contato com médicos especialistas no tratamento de dependência química, aos quais foi enviado questionário abordando as seguintes áreas: características sociodemográficas, situação empregatícia atual, padrão de uso de álcool e drogas, tratamentos prévios, forma de busca de tratamento, diagnóstico de uso nocivo/dependência, comorbidades psiquiátricas, problemas sociais e legais decorrentes do uso de substâncias. Os questionários foram preenchidos pelos terapeutas através de revisão de prontuário.
ASPECTOS ÉTICOS
Este estudo foi submetido à avaliação e aprovado pelo Comitê de Ética em Pesquisa da Universidade Federal de São Paulo, cumprindo Resolução 196/96 do Conselho Nacional de Saúde.
RESULTADOS
Vinte e dois médicos preencheram formulários relativos a 198 médicos atendidos ambulatorialmente nos últimos cinco anos, com diagnóstico de uso nocivo ou dependência de álcool e/ou drogas. Os médicos residiam em 15 Estados da Federação, sendo que os Estados com maior participação na amostra foram São Paulo (90 casos), Rio Grande do Sul (25 casos), Rio de Janeiro (20 casos) e Minas Gerais (17 casos).
1) Características sociodemográficas
A maior parte da amostra constitui-se de indivíduos do sexo masculino (87,8%), casados (60,1%), com idade média de 39,4 anos, (desvio padrão de 10,7 anos). Sessenta e seis por cento já tinham sido internados por causa do uso de substâncias.
Quanto à forma de busca de tratamento, 30,3% o fizeram voluntariamente, 53% por pressão da família e 15,6% por pressão de colegas. Um intervalo de 3,7 anos em média foi encontrado entre a identificação do uso problemático (33,8 anos, desvio padrão de 10,4 anos) e a procura de tratamento (37,5 anos, desvio padrão de 9,7 anos).
2) Drogas mais freqüentemente consumidas, especialidades mais envolvidas e conseqüências relacionadas ao uso das substâncias no momento da avaliação
2.1. Drogas mais consumidas
O padrão mais freqüente foi o uso associado de álcool e outras drogas (36,8%), seguido pelo uso isolado de álcool (34,3%) e pelo uso isolado de drogas (28,3%). Entre os pacientes que usavam drogas, encontrou-se um nível elevado de uso de duas ou mais drogas (64%), sendo o mais comum o uso de duas substâncias.
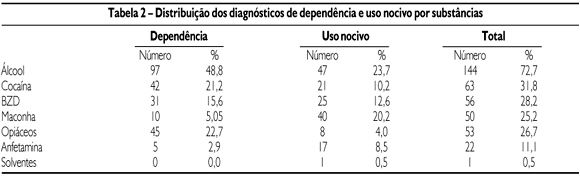
As drogas mais consumidas em ordem decrescente foram álcool, cocaína, benzodiazepínicos, maconha, opiáceos, anfetaminas e solventes (Tabela 2).
Através da análise da Tabela 2, observa-se que o padrão de consumo de álcool, cocaína e opióides entre os usuários destas substâncias foi grave o suficiente para o diagnóstico de dependência na maior parte dos casos, ao passo que o consumo de maconha e de anfetaminas foi principalmente marcado pelo uso nocivo.
2.2 Especialidades mais envolvidas
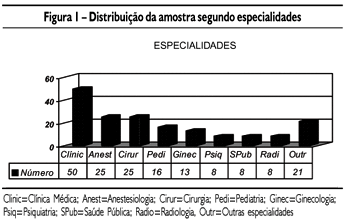
A maioria dos pacientes fez residência médica (79,3%) e as especialidades mais envolvidas foram clínica médica (50 casos, 25,2%), anestesiologia (25 casos, 12,6%), cirurgia (25 casos, 12,6%), pediatria (16 casos, 8,1%), ginecologia e obstetrícia (13 casos, 6,5%), psiquiatria, saúde pública e radiologia (oito casos em cada especialidade, 4,1%), conforme mostra a Figura 1.
2.3. Comorbidades psiquiátricas
Apresentaram outros diagnósticos psiquiátricos: 27,7% no Eixo I do DSM-IV e 6% no Eixo II (transtornos de personalidade). Os diagnósticos mais encontrados foram depressão, transtorno afetivo bipolar e transtornos de personalidade (Tabela 3).
3) Conseqüências relacionadas ao uso de substâncias
Quanto às conseqüências relacionadas, quase um terço da amostra (30,8%) apresentou desemprego por algum período nos 12 últimos meses, 52% relataram problemas no casamento ou separação. Acidentes automobilísticos foram relatados por 42% da amostra e 19% envolveram-se em problemas judiciais (não relacionados à prática da medicina). Já, 84,8% apresentaram algum tipo de problema profissional (incluindo absenteísmo, problemas no relacionamento com colegas, atrasos). Do total, 8,5% tiveram problemas junto ao Conselho Regional de Medicina (CRM). Nove médicos (4,5%) mudaram de especialidade por conta da dependência química.
Dos médicos avaliados, 129 (65% dos casos) relatavam automedicação, seja para tratamento de situações clínicas, psíquicas ou para a dependência de álcool e drogas, previamente à procura por tratamento.
DISCUSSÃO
A constituição da amostra foi de indivíduos do sexo masculino (87,8%), o que é compatível com a literatura internacional (menos de um terço dos pacientes diagnosticados como dependentes são do sexo feminino29-30). Há autores que consideram que a dependência química entre mulheres é pouco reconhecida e tratada31. Para fins de comparação, a população médica brasileira é constituída por 67,3% de homens32.
A idade média dos indivíduos em tratamento foi de 39,4 anos, (desvio padrão de 10,7 anos), o que revela que a população se situa numa idade economicamente ativa, levando a supor que a incapacidade gerada pelo uso problemático de álcool e drogas é importante33, especialmente se considerarmos que estes pacientes já apresentavam problemas detectáveis há 3,7 anos, em média, quando da entrada no tratamento. Estudo das características de médicos dependentes químicos realizado no Canadá mostrou idade média de início de 35 anos e intervalo até busca de tratamento de 3,4 anos34.
Sessenta e seis por cento já tinham sido internados por causa do uso de substâncias, o que revela um perfil de gravidade importante nesta amostra.
Quanto às especialidades mais envolvidas, chama a atenção a porcentagem de anestesistas (12,5%), que é muito superior à proporção destes em relação à população médica (por volta de 3%). Este dado é compatível com a literatura internacional17-22.
As drogas mais envolvidas foram álcool (72,7%), cocaína (31,8%), benzodiazepínicos (28,2%), opióides (26,7%) e maconha (25,2%). Boa parte da amostra (64%) utilizava mais de uma droga, sendo que 25% utilizaram três ou mais drogas. Tais casos merecem tratamento simultâneo das várias dependências, no intuito de melhorar a possibilidade de atingir a abstinência. A dependência de nicotina não foi incluída no estudo por uma questão estratégica, mas este problema não deve ser ignorado, pois é uma das principais causas evitáveis de morbidade e mortalidade33.
A análise da forma de busca de tratamento evidencia a importância dos familiares na motivação para o tratamento, uma vez que 53% procuraram tratamento por pressão da família. A orientação dos colegas, responsável por 15,6% da demanda por tratamento, também é fator a ser estimulado. Estes dados mostram que familiares e colegas podem ter papel fundamental na entrada ao tratamento.
Embora dois terços dos médicos tenham apresentado problemas no exercício da medicina, os Conselhos Regionais de Medicina só foram acionados em 8% das vezes. Provavelmente este dado se deva, em parte, ao constrangimento de colegas em informar aos órgãos fiscalizadores sobre o comportamento do médico com uso nocivo ou dependência química; o receio da reação do colega dependente, sentimento de pena e o temor de ser rotulado como delator são elementos que, possivelmente, contribuem para a sensação de constrangimento e conseqüente sub notificação aos CRMs.
O índice elevado de conseqüências relacionadas ao uso de substâncias encontrado em nosso estudo (acidentes automobilísticos em 42% dos casos, desemprego no último ano em 30,8%, problemas no relacionamento conjugal em 68% e problemas jurídicos em 19% dos casos) levanta a hipótese de que esta amostra tenha se constituído de indivíduos com problemas graves quanto à dependência química. Para fins de ilustração, o índice de desemprego em estudos realizados com a população médica brasileira foi de 0,3%32 e de 0,8%35.
O alto índice de comorbidades psiquiátricas é comparável ao da literatura relativa à população geral36-37. Tal fato reforça a importância de se fazer uma abordagem integrada visando tanto a dependência química quanto o diagnóstico e tratamento de outros transtornos mentais associados.
O índice de automedicação foi alto (65,1%), o que fala a favor da hipótese do uso de álcool e drogas na tentativa de aliviar sofrimento físico e psíquico ou sobrecarga no trabalho.
Limitações
O estudo foi desenvolvido utilizando dados de 198 médicos em tratamento, logo, não é possível generalizar suas conclusões para toda a população médica que necessita de orientação e tratamento por dependência química. O fato de a amostra ter sido recrutada em vários serviços de tratamento torna os dados pouco homogêneos. No entanto, o número de pacientes alocados para amostra foi significativo, bem como representativo do panorama nacional pelo fato de contar com pacientes de vários Estados do país.
Considerações finais e recomendações
1. Provavelmente, um melhor conhecimento da dependência química e melhor educação nas escolas médicas podem antecipar o reconhecimento, bem como aumentar a procura espontânea por tratamento. A visão que os médicos têm da dependência química, aliada à formação específica deficiente, leva a um senso comum de intratabilidade e desesperança. O médico teme o estigma, a falta de confidencialidade, a perda da reputação e o desemprego38. Ocorre, assim, uma "conspiração do silêncio": familiares e colegas tendem a negar ou não abordar o problema, temendo as conseqüências39. A identificação é feita de forma abrupta e tardia.
2. Medidas educativas e assistenciais devem ser tomadas no sentido de reduzir a automedicação, dado que este fator pode atrasar o diagnóstico e o tratamento.
3. É importante o treinamento dos colegas no sentido de reconhecer, aconselhar e confrontar o médico dependente. A orientação e encaminhamento para tratamento adequado trata-se, fundamentalmente, de um compromisso ético. A intervenção, nestes casos, pode ser "salvadora de vidas", tanto para o médico quanto para pacientes, e o que costuma ser "raiva e irritação" pode se transformar em "eterna gratidão" ao fim de um tratamento bem sucedido40.
4. Os autores sugerem a implantação de serviços específicos para atendimento dos médicos dependentes químicos, o que auxiliaria na triagem e detecção de casos, aumentando a adesão ao tratamento, protegendo o médico e o público em geral. Segundo editorial da Associação Médica Inglesa41, são necessários serviços específicos para médicos com transtornos relacionados ao uso de substâncias, pois os tradicionais são ineficientes. Três componentes são essenciais para o bom funcionamento: em primeiro lugar, a entrada no tratamento deve ser simples e rápida, bem divulgada. Segundo, o cuidado é mais bem exercido por outros médicos. Por fim, deve ser oferecido suporte a longo prazo, com monitoração e supervisão, com prevenção de recaídas42. A inexistência de serviços específicos pode deixar os médicos desamparados e os colegas sem argumentação para abordarem o dependente.
5. O processo de "reentrada", ou seja, mudança de especialidade por conta da dependência química aconteceu em 4,5% desta amostra e deve ser tema melhor pesquisado, pois abre a possibilidade de um médico mudar de uma especialidade de maior risco para outra de menor risco para o consumo de substâncias (por exemplo, anestesiologia para programa de saúde de família).
6. O índice de problemas judiciais não relacionados ao exercício da medicina (19%) revela que esta clientela necessita de apoio e orientação jurídica com freqüência, e este aspecto não deve ser negligenciado na assistência aos médicos com dependência química.
7. São necessários estudos de seguimento para determinar a evolução dos casos submetidos ao tratamento. O estudo dos médicos que recusam o tratamento pode providenciar conhecimento importante da história natural e do curso clínico da dependência química entre médicos43. Estudos de prevalência bem desenhados metodologicamente são necessários.
8. Exames de rastreamento de substância (screening urinário e exame de fio de cabelo) podem ser úteis em melhorar a confiabilidade do auto-relato, melhorar o desempenho do médico em tratamento e garantir proteção legal quanto a acusações infundadas, logo, são indispensáveis no seguimento21.
AGRADECIMENTOS
Agradecemos o apoio estratégico e financeiro fornecido pelo CREMESP (Conselho Regional de Medicina do Estado de São Paulo). Agradecemos aos seguintes colegas médicos que colaboraram através do preenchimento dos questionários: Alfredo Ilse, Monica Zilberman, Marilda Merluzzi, Oscar Araujo Filho, Rubens Campos Filho, June Sabino, Arthur Andrade, Eduardo Rudge, Jorge Figueiredo, Monique Freitas, Marcos Zaleski, Fábio Pádua, José Zago, João Chequer, Analice Giglioti, Marcos Bessa.
Conflito de interesse: não há.
Artigo recebido: 14/01/04
Aceito para publicação: 18/08/04
Trabalho realizado na Unidade de Pesquisa em Álcool e Drogas da Escola Paulista de Medicina Unifesp, São Paulo, SP.
-
1American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 4th ed. Washington: American Psychiatric Association; 1994.
- 2. Bissel L, Haberman P. Alcoholism in the professions. New York: Oxford University Press; 1984.
- 3. Brewster JM. Prevalence of alcohol and other drug problems among physicians. JAMA 1986;255(14):1913-20.
- 4. Glatt MM. Characteristics and prognosis of alcoholic doctors. Br Med J 1977;1(6059):507
- 5. Murray RM. Alcoholism and employment. J Alcohol 1975;10(1):23-6.
- 6. Stimmel B. Alcoholism and drug abuse in the affluent: Is there a difference? Adv Alcohol Subst Abuse 1984;4(2):1-10.
- 7. Anthony JC, Eaton WW, Mandell W, Garrison R. Psychoactive drug dependence and abuse: more common in some occupations than in others? J Employee Assistance Res 1992;1(1):148-86.
- 8. Stinson F, DeBakey S, Steffens R. Prevalence of DSM-III-R alcohol abuse and/or dependence among selected occupations - United States, 1988. Alcohol Health Res World 1992;16(1):165-72.
- 9. Gallegos KV, Veit FW, Wilson PO, Porter T, Talbott GD. Substance abuse among health professionals. Md Med J 1988;37(3):191-7.
- 10. Hughes PH, Brandenburg N, Baldwin Jr DC, Storr CL, Williams KM, Anthony JC, et al. Prevalence of substance use among U.S. physicians. JAMA 1992;267(17):2333-9.
- 11. Wijesinghe CP, Dunne F. Impaired practitioners notified to the Medical Practitioners Board of Victoria from 1983 to 1997. Med J Aust 1999;171(8):414-7.
- 12. Vaillant GE, Brighton JR, McArthur C. Physicians' use of mood-altering drugs. A twenty-year follow-up report. N Engl J Med 1970;282(7):365-70.
- 13. McAuliffe WE. Nontherapeutic opiate addiction in health professionals: a new form of impairment. Am J Drug Alcohol Abuse 1984;10(1):1-22.
- 14. Brooke D, Edwards G, Andrews T. Doctors and substance misuse: types of doctor, types of problem. Addiction 1993;88(5):655-63.
- 15. Winick C. A theory of drug dependence based on role, access to, and attitudes towards drugs. NIDA Res Monogr 1980;30:225-35.
- 16. McAuliffe WE, Santangelo F, Magnuson E, Sobol A, Rohman M, Weissman J. Risk factors in drug impairment in random samples of physicians and medical students. Int J Addict 1987;22(9):825-41.
- 17. Talbott GD, Gallegos KV, Wilson PO, Porter TL. The Medical Association of Georgia's Impaired Physicians Program. Review of the first 1000 physicians: analysis of specialty. JAMA 1987;257(21):2927-30.
- 18. Wright C 4th. Physician addiction to pharmaceuticals: Personal history, practice setting, access to drugs, and recovery. MD Med J 1990;39(11):1021-5.
- 19. Talbott GD, Benson EB. Impaired physicians: the dilemma of identification. Postgrad Med 1980;68(1):56-64.
- 20. Nogueira-Martins LA. Saúde mental dos profissionais de saúde. In: Botega NJ, organizador. Prática psiquiátrica no hospital geral: interconsulta e emergência. Porto Alegre: Artmed Editora; 2002. p.130-44.
- 21. Shore JH. The Oregon experience with impaired physicians on probation: an 8-year follow-up. JAMA 1987;257(21):2931-4.
- 22. Pelton C, Ikeda RM. The California Physicians Diversion Program's experience with recovering anesthesiologists. J Psychoactive Drugs 1991;23(4):427-31.
- 23. Working Group on the Misuse of Alcohol and Other Drugs by Doctors. The misuse of alcohol and other drugs by doctors. London: British Medical Association; 1988.
- 24. McGovern MP, Angres DH, Leon S. Characteristics of physicians presenting for assessment at a behavioral health center. J Addict Dis 2000;19(2):59-73.
- 25. Silva AMA, Souza CB, Marini D, Borges LH, Rahmé ML, Mesquita ME. Prevalência do uso de álcool, cigarro e maconha nos alunos da Faculdade de Medicina da Universidade de São Paulo. Arq Coord Saúde Ment 1985;45:134-45.
- 26. Andrade AG, Bassit AZ, Mesquita AM, Fukushima JT, Gonçalves EL. Prevalência do uso de drogas entre alunos da Faculdade de Medicina da Universidade de São Paulo (1991-1993). Rev ABP-APAL 1995;17(2):41-6.
- 27. Mesquita AMC, Bucaretchi HA, Castel S, Andrade AG. Estudantes da faculdade de medicina da Universidade de São Paulo: uso de substâncias psicoativas em 1991. Rev ABP-APAL 1995;17(2):47-54.
-
28World Health Organization. The ICD-1 Classification of Mental and Behavioural Disorders. Clinical descriptions and diagnostic guidelines. Geneva: WHO; 1992.
- 29. Naegle MA. Substance abuse among women: prevalence, patterns, and treatment issues. Issues Mental Health Nurs 1988;9(2):127-37.
- 30. Williams GD, Grant BF, Harford TC, Noble J: Population projections using DSM-III criteria: alcohol abuse and dependence, 1990-2000. Alcohol Health Res World 1989; 13:366-370
- 31. McGovern MP, Angres DH, Uziel-Miller ND, Leon S. Female physicians and substance abuse. Comparisons with male physicians presenting for assessment. J Subst Abuse Treat 1998;15(6):525-33.
- 32. Machado MH, coordenador. Os médicos no Brasil: Um retrato da realidade. Rio de Janeiro: Fiocruz; 1997.
-
33World Health Organization. "Thirtieth Report" - Expert Committee on Drug Dependence from World Health Organization. Geneva: WHO; 1998. (Technical Report Service n.873, p.1-50).
- 34. Wallot H, Lambert J. Characteristics of physician addicts. Am J Drug Alcohol Abuse 1984;10(1):53-62.
-
35"O médico e o seu trabalho" - Aspectos metodológicos e resultados do Brasil. Brasília (DF): Conselho Federal de Medicina; 2002.
- 36. Regier DA, Farmer ME, Rae DS, Loke BZ, Keith SJ, Judd LL, et al. Comorbidity of mental disorders with alcohol and other drug abuse. Results from the Epidemiologic Catchment Area (ECA) Study. JAMA 1990;264(19):2511-8.
- 37. McLellan AT, Druley KA, Carson JE. Evaluation of substance abuse problems in a psychiatric hospital. J Clin Psychiatry 1978;39(5):425-30.
- 38. Coombs RH. Drug-impaired professionals. Cambridge: Harvard University Press; 1997.
- 39. Welsh CJ. Substance use disorders in physicians. University of Maryland School of Medicine; 2001[online]. Disponível em: http://www.alcoholmedicalscholars.org/physician-out.htm
- 40. Centrella M. Physicians and other health professionals. In: Miller N, editor. Principles of addiction medicine. Chevy Chase: American Society of Addiction Medicine; 1994. p.1-7.
- 41. British Medical Association. Missed problems and missed opportunities for addicted doctors. BMJ 1998;316(7129):405-6.
- 42. Talbott GD, Martin CA. Treating impaired physicians: fourteen keys to success. VA Med 1986;113(2):95-9.
- 43. Vogtsberger KN. Treatment outcomes of substance abusing physicians. Am J Drug Alcohol Abuse 1984;10(1):23-37.
Datas de Publicação
-
Publicação nesta coleção
04 Jul 2005 -
Data do Fascículo
Jun 2005
Histórico
-
Aceito
18 Ago 2004 -
Recebido
14 Jan 2004